
Доц. д-р Рада Маркова, д.м., управител на Първа детска консултативна клиника - София; Медицински университет – Плевен
Нашето съвремие се бележи от доминиращата роля на вирусите в инфекциозната патология на човечеството. Пандемията от COVID-19 по безспорен начин показа огромното значение на вирусите като причинители на разнообразна клинична патология, автоимунни, ревматологични, онкологични заболявания и тяхната роля за значим леталитет за човешката популация.
От всички вирусни инфекции, острите респираторни вирусни инфекции (ОРВИ) са водеща причина за заболеваемост в детската възраст.
Представляват голяма група заболявания, характеризиращи се с остро начало, вирусна етиология и трансмисия основно по аерогенен път. Те заемат 80-90% от всички детски инфекции и са причина за 20% до 40% от хоспитализациите при деца. ОРВИ могат да засегнат различни части на трахеобронхиалното дърво.
Прието е да се обединяват в две основни групи:
- ОРВИ на горните дихателни пътища (ГДП) – ринити, риносинуити, тонзилити, фарингити, отити, ларингити.
- ОРВИ на долните дихателни пътища (ДДП) – ларинготрахеити, бронхити, бронхиолити, пневмонии.
Основни причинители
Основни етиологични причинители на острите инфекции на ДП при деца са респираторните вируси. Вирусите според носителството на типа нуклеинова киселина се делят на ДНК и РНК вируси.
Като вирусно заболяване те имат ясно изразена сезонност, с пикова честота в есенно-зимния сезон и ранна пролет. С изключение на неонаталния и ранния кърмачески период (протекция на майчини антитела), ОРВИ засягат всички възрастови групи.
Децата от 1 до 5 години боледуват значително по-често в сравнение с по-големите и възрастните. Близо 70% от тях страдат от остро респираторно заболяване между 6 и 8 пъти годишно. 10-15% от децата в тази възрастова група демонстрират симптоми на ОРВИ 10 или повече пъти за една година. Тази склонност се дължи на специфичните особености на детската имунна система. ОРВИ по правило са самоограничаващи се заболявания. Най-честите вируси, причиняващи остри респираторни инфекции, са: риновируси (RV), отговорни за 25 до 30% от всички ОРВИ, парагрипните и грипни вируси (PIV и IV), респираторно-синцитиалният вирус (RSV), някои класове аденовируси (AV) се срещат също в 25 до 35% от случаите, коронавируси се установяват в 10% от всички ОРВИ.
В последните години към тази група бяха причислени човешкият метапневмо вирус (hMPV) и човешкият бокавирус (hBoV), но част от ОРВИ са причинени от все още неидентифицирани вируси. Особено актуален в настоящия момент е новият коронавирус: COVID-19 - РНК вирус, прескочил междувидовата бариера наречен SARS–Co-2 с пандемично разпространение. Заболяването се предава от човек на човек основно по респираторен път чрез пръски от инфектиран, също и чрез инфектирани повърхности. Заразяване от изпражнения не е доказано, няма данни за трансплацентарно преминаване. Инкубационният период на инфекцията е по-дълъг от обичайните вирусни инфекции: средно 4-6 дни, но е възможно до 14 дни.
Вирусите имат изразен тропизъм към респираторния епител. Инвазията в епителните клетки индуцира локална възпалителна реакция и хиперсекреция на мукус. Тези промени водят до изява на клинична симптоматика, която може да бъде много сходна при различните агенти. Това означава, че по клинично протичане не е възможно да се определи етиологичният причинител.
При ОРВИ заразяването най-често става от болно към здраво дете чрез замърсени ръце и повърхности или по въздушно-капков път. Възможността за трансмисия допълнително нараства в условия на пренаселеност и в детски колективи като детски градини и училища.
Клинични прояви и усложнения
След инкубационен период от няколко часа до 14 дни (най-кратък при грипния вирус, най-дълъг при аденовируси и коронавируси) инвазията на вируса в респираторният епител, възпалението на ДП и хиперсекрецията на мукус водят (в зависимост от локализацията на болестния процес) до назална конгестия, болки в гърлото и кашлица. Често е налице фебрилитет с различен интензитет и продължителност – между 38-39°С, нерядко и около 40°С. Възможна е изява на двуфазова температура, както и ОРВИ без фебрилитет. Към типичните симптоми спадат раздразнителност, главоболие, намален до липсващ апетит, мускулни и ставни болки, особено в случаите на инфекция с грипен вирус. Кърмачетата и малките деца, при които симптомите са неспецифични, обикновено са сънливи, отпуснати или неспокойни.
Назалната конгестия при новородените и кърмачетата, чието дишане е предимно назално, лесно води до затруднено хранене и дихателни нарушения. Невъзможността да отхрачват секрети предизвиква давене и позиви за повръщане по време на кашлични епизоди.
Малкият диаметър на ДП при децата до 2 години е предпоставка за допълнителното им стеснение в условията на възпалителни промени и мукусна хиперсекреция. Това нарушава външното дишане, води до тахипнея и абнормни звукови феномени – „свирене“ в гърдите или стридор в зависимост от локализацията на процеса в горните или долни отдели на трахеобронхиалното дърво. При тежко протичане тези прояви са придружени от белези на дихателна недостатъчност и изискват спешни мерки, най-често в болнично заведение.
Често усложнение на вирусните респираторни инфекции е повишената възприемчивост към бактериална супер- или ко-инфекция. Механизмът, по който вирусите предразполагат към бактериална инвазия, са няколко: те нарушават бариерната функция на респираторния епител, инхибират функцията на неутрофилите (особено грипният вирус), увеличават експресията на рецепторите по епителната повърхност, които бактериите използват за навлизане в клетката. При някои деца в хода на ОРВИ се наблюдава засягане на средното ухо (отит) или белодробния паренхим (пневмония). Именно тези клинични изяви най-често са резултат от бактериална суперинфекция. Поради липса на сигурен клиничен тест, способен да разграничи етиологичния причинител в тези случаи, нерядко се прибягва до антибиотично (АБ) лечение. При деца с бронхиална астма и хронични пневмопатии ОРВИ са основен фактор за възникване на екзацербации.
При инфекция с COVID-19 при деца по-често симптомите са неспецифични и включват отпадналост, мускулни и ставни болки, главоболие, коремни болки, диария, суха кашлица, по-рядко: развитие на бронхо-белодробни усложнения. Чести са олиго- и асимптомните форми на протичане на заболяването. Не са характерни при децата загубата на вкус и обоняние за разлика от възрастните.
Диагноза на ОРВИ
Поради сходството в протичането и липсата на специфичен признак, насочващ към конкретен вирус, всички респираторните инфекции, причинени от вируси, са диагностичен проблем. Вирусите се изолират трудно и в повечето случаи диагнозата е клинична.
Предвид самоограничаващия се характер е уместно консултация с педиатър да се търси 48-72 часа от началото на симптомите или във всички случаи на затруднено дишане, безапетитие, дехидратация или симптоми от страна на ЦНС. Изолирането на инфекциозния агент е възможно едва в 25% от случаите. Вирусологичното потвърждение дава възможност да се избегне ненужната употреба на антибиотици. Към специфичните тестове спадат:
- Антигенни тестове – бързи и много удобни – най-често смив или секрет от назофаринкс – за диагнозата на грип А и В, COVID-19, RSV
- Серологични тестове (носят основно ретроспективна информация)
- ELISA, имунофлуоресцентни методи и PCR (основен, съвременен метод)
ОРВ не променят или слабо променят лабораторните показатели за възпалителна активност. Промени в пълната кръвна картина и острофазовите протеини се наблюдават едва при бактериална супер- или ко-инфекция. Образните изследвания са подходящи при обхващане на ДДП и белодробния паренхим за отчитане на степента на разпространение на болестния процес.
Лечение и превенция на ОРВИ
Обикновено лечението на ОРВИ е симптоматично. Към най-често прилаганите терапевтични средства спадат нестероидни противовъзпалителни и локални противовъзпалителни медикаменти, назални деконгестанти и противокашлични лекарства. С добър ефект при грипни вируси А и В са невраминидазните инхибитори Оseltamivir и Zanamivir, показани за приложение в първите 48 часа от началото на симптомите. Приложено профилактично анти-RSV антитяло Palivizumab намалява честотата на RSV инфекциите, налагащи хоспитализация с 55% при високорисковите групи кърмачета.
Антибиотиците намират приложение само при бактериална супер- или ко-инфекции, настъпили усложнения и/или съпътстващи заболявания при детето.
Противовирусно лечение
За повечето респираторни вируси няма достатъчно ефективни и безопасни медикаменти.
- Ремантадинът е ефективен най-вече срещу грип А. Към съвременните противогрипни медикаменти се отнасят Zanamivir и Oseltamivir, но проучвания през последните години показват, че грипните вируси А (H1N1) са все по-резистентни към тях. Предлагат се по-нови средства – невроминидазни инхибитори (Рeramivir и Laninamivir) и РНК полимеразни инхибитори (Favipiravir). Ново направление в антигрипното лечение, още на експериментално ниво е приложението на NS1 вирусни инхибитори, възстановяващи интерфероновата активност на организма и потискащи вирусната репликация и разпространение.
- Рибавирин се използва при животозастрашаваща RSV инфекция. Този синтетичен нуклеотид, нарушаващ вирусната протеинова синтеза, е активен още срещу грип А и В, парагрип, аденовирус, морбилозния и хепатитните вируси. Прилага се като аерозол за 3-5 дни. Поради странични действия (анемия, нефро- и хепатотоксичност) рутинното му използване е неоправдано.
- Isoprinosine – друго мощно средство с имуномодулиращо действие, което може да се използва при всички вирусни инфекции: грип, херпес, хепатит, паротит, EBV инфекция и др. Не е показан при бременни и кърмачки. Курс на лечение 1-3 седмици. Рядко причинява странични действия – алергия или транзиторно повишаване нивото на пикочната киселина.
- Интерферонови препарати. Те спират развитието на вирусната инфекция, имат мембрано-стабилизиращ и антиоксидантен ефект. Най-ефективен и безопасен е рекомбинантният интерферон – може да се назначи при новородени, вкл. недоносени. Прилага се интраназално при рино-, корона-, аденовируси, RSV, грип и парагрип. Локалните странични действия ограничават употребата му.
Противовъзпалителното лечение е патогенетичното направление в терапията на ОРИ. Възпалителният процес в ДП в тези случаи се развива по класическия начин. В отговор на вирусната инвазия последват съдови изменения (вазодилатация, повишена проницаемост на ендотела, ексудация). Настъпва оток на тъканите, хиперсекреция на слуз и освобождаване на медиатори на възпалението. Нарушава се проходимостта на ДП, снижава се мукоцилиарният клирънс, създават се условия за усложнения. Така че противовъзпалителната терапия е необходимост в тези случаи. Използват се два вида препарати – кортикостероиди (КС) и НСПВС. Приложението на КС е ограничено – за изразени алергични реакции и животозастрашаващи ситуации (оток на ларинкса или тежък БОС).
От НСПВС във възрастта над 3 месеца широко се използва ибупрофен. Противовъзпалителният му ефект е основан на потискане синтеза на простагландините, което влияе на вазодилатацията и отока на тъканите. Чрез повишен синтез на ендогенния интерферон той има противовирусен ефект. Притежава противоболкова и противотемпературна активност. Това го прави широкоприложим, особено при ОРИ, протичащи с изразени фебрилитет, миалгии и гърлобол. В настоящата пандемия с COVID-19 през март 2020 г. във Франция беше публикувана препоръка да се избягва употребата на противовъзпалителни лекарства като ибупрофен и др. НСПВС с твърдението, че тяхната употреба може да влоши инфекцията. Публичното изявление и безкрайно противоречивата публикация в The Lancet Respiratory Medicine предизвикаха глобален дебат за безопасността на ибупрофен като антипиретично лечение за лица с потвърдена или дори подозирана COVID-19 инфекция по време на настоящата пандемия. Първоначално СЗО излезе с позиция за избягване на употребата на ибупрофен, но впоследствие бързо преразгледа тази преждевременна оценка и публикува задълбочен преглед на наличната литература. В този анализ са включени и наличните към момента студии за пациенти с COVID-19, близкоизточния респираторен синдром (MERS) и тежкия остър респираторен синдром (SARS). Терапевтичните ръководства на National Institues of Health (NIH), които излязоха в края на април, сочат, че няма разлика между парацетамол, ибупрофен и останалите НСПВС за намаляване на треската при пациенти със и без COVID-19. Те също така съветват пациентите, които приемат НСПВС за друго подлежащо състояние, да продължат да ги приемат по начина, по който са им били предписани. С подобни препоръки излязоха EMA, FDA и локалната за България ИАЛ институция.
Ацетаминофенът и аспиринът също облекчават някои страдания при обикновена „настинка”. Следва да се спазват възрастовите препоръки при тях и да се внимава с възможни странични ефекти. Парацетамоловата група е алтернатива за малката възраст ( под 3 месеца), при алергия към ибупрофен или по-дълготраен фебрилитет.
Антибактериална терапия
Предварително сме наясно, че е немислимо от нея да очакваме ефект срещу вирусите, които са ДНК и РНК частици. Затова значението на експресната микробиологична и вирусологична диагностика е голямо, когато трябва да решим дали е необходимо антибиотично лечение, а то е показано при не повече от 10% от пациентите с ОРИ. Неправилната употреба на антибиотиците (АБ) – без показания и точна диагноза, без срок на приемане, често води до формиране на т.нар. фактори на множествена лекарствена устойчивост у бактериите, което определя неефективността на дадения АБ срещу съответния микроорганизъм. Това е много важно за детската възраст и изисква добра координация между педиатър и микробиолог. Системната антибиотична терапия е показана при бактериален възпалителен процес. Критериите за бактериален характер на респираторната инфекция са клинични, микробиологични и лабораторни (нарастване на показателите за възпалителна активност от хемограмата).
„Златен стандарт” при избор на системно антибиотично лечение при ОРИ са пеницилините и цефалоспорините I, II и III поколение. От пеницилините най-често се използва Amoxicillin, действащ бактерицидно на стрептококи, пневмококи, някои стафилококи и Gram-отрицателни бактерии, вкл. H. influenzae и M. catarrhalis. Aмпицилинът изгуби значение поради лоша резорбция в ГИТ и нарастващата резистентност към него на респираторните патогени. Оксацилинът има тесен спектър на действие. Използва се при вероятна стафилококова етиология. За съжаление всички пеницилини се разрушават от β-лактамазата на пневмококите, H. influenzae и M. catarrhalis. Т. нар. инхибиторзащитени пеницилини, за сметка на включването във формулата на клавулонова киселина (инхибитор на β-лактамазата), притежават по-висока активност спрямо тези микроорганизми. За съжаление пеницилините са неефективни към вътреклетъчните агенти (M. pneumoniae, C. trachomatis, L. pneumophila), нерядко причиняват алергични реакции и дисбактериоза.
Широко приложение в практиката намират макролидите, активни спрямо повечето стрептококи, пневмококи, някои стафилококи, атипичните причинители, а също – коклюш и дифтерия. Ниска е ефективността им по отношение H. influenzae, не влияят на чревните бактерии, ентерококи и повечето анаероби. Те имат добрата поносимост, рядко причиняват алергични реакции и чревна дисбактериоза, притежават уникалната способност да се натрупват вътреклетъчно в концентрации няколко пъти по-високи от кръвната. Затова са ефективни и спрямо посочените вътреклетъчни причинители (Табл. 1).
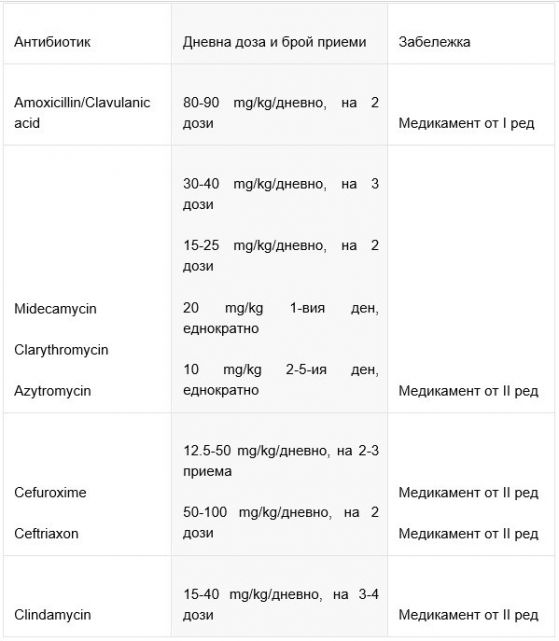
Табл. 1. Антибиотици, препоръчвани при остри бактериални респираторни инфекции
Симптоматичното лечение повлиява фебрилитета, болката, хремата, запушения нос и кашлицата. Подобрява самочувствието на детето, а при определени обстоятелства се предотвратяват усложнения. Значението му е водещо при вирусните ОРИ.
Локалните назални деконгестанти причиняват местна вазоконстрикция, намаляват хиперемията, отока на лигавицата и носната секреция, възстановяват оттичането на слузта от параназалните синуси, нормализират налягането в тях и евстахиевата тръба, подобряват аерацията на средното ухо. Употребата им се ограничава за кратък срок (2-4 дни), защото при дълго приложение може да причинят т.нар. обратна назална конгестия, както и системни прояви (тахикардия, аритмия, промяна в артериалното налягане, неспокойствие, нарушение в съня).
Противокашличните препарати и муколитиците са неотменима част от лечението на ОРИ. Те втечняват секретите в ДП и подпомагат евакуирането им чрез мукуцилиарния клирънс и кашлицата. Назначават се орално или инхалаторно. В ранната възраст приложението им трябва да се съобрази с риска от аспирация, дължащ се на повръщане или на влошаване състоянието на детето от отделените обилни секрети в ДП („давене” в тях). При суха и мъчителна кашлица ефект от муколитиците няма. Предпочитат се средства, които я успокояват – неопиоидните препарати (Butamirat, Dextromethorphan, Prenoxdiazin).
Витаминотерапия. В острия стадий на заболяването не е необходима. Нуждата от тях се появява в реконвалесцентния стадий, когато се активира обмяната на веществата. Подходящи са обогатените с микроелементи поливитаминозни препарати, под формата на сиропи и ефервесцентни таблетки.
Друго лечение – дихателна гимнастика, позиционен и перкусионен масаж, са показани при неврологични и невро-мускулни заболявания, както и при залежали се по други причини пациенти, когато отделянето на секретите от ДП е затруднено и има висок риск от развитие на усложнения (пневмония).
Профилактика на ОРИ
Детето не може да не боледува от тях. Важно е те да не са прекалено чести и протичането им да е леко и неусложнено. Именно това влиза в задачите на профилактиката. Спазването на лична хигиена чрез редовно миене на ръцете, правилна дезинфекция са в основата на профилактиката на ОРИ. В настоящата COVID-19 пандемия спазването на социална дистанция и носенето на маски също показва своя протективен ефект.
Експозиционната профилактика се заключава в ограничаване на контактите с други болни. Изисква постоянни усилия от родители и служители в детските заведения и включва правилен температурен и въздушен режим. Не е желателно претопляне или охлаждане на детето и престой в непроветрени помещения. За превенция на заболяването не трябва да се допускат контакти с остро болни. Ограничаването на посещенията в дома и пътуването в градския транспорт, както и носенето на маска са мероприятия с доказан ефект.
Диспозиционна профилактика – насочена към подобряване на личната защита спрямо инфекции: включва прилагане на закалителни процедури (неспецифична профилактика) и специфична такава – имунизации.
Специфичните методи за профилактика на ОРИ са възможни само при определени заболявания.
Противогрипната ваксина (Influvac tetra, Vaxigrip) снижава не само заболеваемостта от грип, но и от другите вирусни ОРИ. През грипния сезон заболеваемостта сред ваксинираните е 0.69 на дете, а сред неваксинираните 0.89. Тя се предвижда от началото на есента и се провежда при деца на възраст над 6 месеца, деца с хронични заболявания, предразположени към обостряне, тежко и усложнено протичане на грип, здравни работници, възрастни над 65 години, възрастни с хронични заболявания.
При недоносени и кърмачета с ВСМ и СН се препоръчва Palivizumab (Synagis) за профилактика на RSV инфекции.
При рецидивиращи респираторни инфекции като имуностимулатори се използват антибактериални ваксини (Broncho-vaxom, Ribomunil). Те са способни да намалят от 2 до 4 пъти заболеваемостта сред децата през следващите 12 месеца. Безспорна е ползата от ваксините срещу S. pneumoniae и H. influenzae.
Книгопис:
1. Куцаров, А., Остри респираторни инфекции в детска възраст: принципи на рационална терапия, Мединфо, 2013, 10, 7-11.
2. Клинична пулмология в детската възраст, п/р проф. Шмилев, първо издание, МИ „Райков”, 2013.
3. Мумджиев, Н., Терапия на детските болест, 2-ро издание, МИ „Райков”, 1998.
4. Шмилев, Т., Лечение и профилактика на острите респираторни инфекции при децата, сп. Мединфо, бр. 2, 2014
5. Стоев, Т., Остри респираторни вирусни инфекции при деца, сп. Мединфо, бр. 10, 2017
6. Anne Meneghetti, Upper Respiratory Tract Infection, http://emedicine.medscape.com/article/302460-overview#a0101.
7. Chernick V. et al. Kendig’s disorders of the respiratory tract in children. Philadelphia (PA): Elsevier; 2006.
8. Institute for Clinical Systems Improvement (ICSI). Diagnosis and treatment of respiratory illness in children and adults. Bloomington (MN): Institute for Clinical Systems Improvement (ICSI); 2011 Jan. 81 p.
9. Nelson Textbook of Pediatrics, 18th ed., section 13 – Viral infection.
10. Tregoning J, Schwarze J. Respiratory Viral Infections in Infants: Causes, Clinical Symptoms, Virology, and Immunology. CLINICAL MICROBIOLOGY REVIEWS, Jan. 2010, p. 74-98.
11. Thompson M, Cohen H, Vodicka T, Blair P et all. Duration of symptoms of respiratory tract infections in children: systematic review. BMJ 2013;347:f702.
12. Teperikidis L. Ibuprofen and Covid-19: to use or not to use. EPM Magazine 2020; June: https://www.epmmagazine.com/opinion/ibuprofen-and-covid-19-to-use-or-not-to-use/ .
13. The use of non-steroidal anti-inflammatory drugs (NSAIDs) in patients with COVID-19. 2020. https://www.who.int/news-room/commentaries/detail/the-use-of-non-steroidal-anti-inflammatory-drugs-(nsaids)-in-patients-with-covid-19.
14. Little P. Non-steroidal anti-inflammatory drugs and covid-19. BMJ 2020; 368: m1185.
15. EMA advice on the use of NSAIDs for Covid-19 2020. 2020. https://doi.org/10.1136/dtb.2020.000021.
16. FDA advises patients on use of non-steroidal anti-inflammatory drugs (NSAIDs) for COVID-19 | FDA n.d. 2020. https://www.fda.gov/drugs/drug-safety-and-availability/fda-advises-patients-use-non-steroidal-anti-inflammatory-drugs-nsaids-covid-19.















Коментари
Моля, регистрирайте се от TУК!
Ако вече имате регистрация, натиснете ТУК!
Няма коментари към тази новина !
Последни коментари
dolivo
Земната ябълка: стара култура за новите климатични времена
dolivo
Земята потъмнява. Какво означава тази тревожна климатична тенденция за бъдещето?
Nikor
На 30 септември 1928 е открит пеницилинът
Прост Човек
Ново обяснение за гигантските експлодиращи кратери в Сибир